全身の症状
関節リウマチ
症状
最初は両方の手や足の指の関節が対称的に腫れて、とくに朝、こわばるようになります。また、人によっては膝関節や股関節など大きな関節にも病変が進み、水が溜まり、動きにくくなり、痛みのために日常生活に困難をおぼえるようになります。
どの年代でもおこりますが、特に30~40歳代の女性に多く発症します。軽症の人もいれば重症の人もいて症状も多彩です。
早めの診断・治療が必要です。
関節リウマチは、関節だけの病気ではなく全身病ですので、貧血症状がでたり、体がだるくなったり、微熱がでることもあり、こうなると症状が悪化します。
全身の関節に進行していく病型の患者さんの場合、指や手首の関節が破壊され、指が短くなったり、関節が脱臼して強く変形することがあります。足のゆびにも変形がおこります。
全身の関節に進行していく病型の患者さんの場合、一番こわいのは、首の一番上の部分で背骨が前にずれてしまい、脊髄が圧迫され、手足が麻痺したり、呼吸がしにくくなる場合があることです。
原因と病態
原因
遺伝的要因や細菌・ウイルスの感染などが考えられていますが、原因はまだよくわかっていません。
病態
関節リウマチの病態は、自己免疫疾患と考えられています。自分の身体の一部を自分のものではないとして、これに対する抗体をつくって反応をおこしてしまい、このために関節液をつくる滑膜という組織にリンパ系細胞が集まって反応がおこります。そして、滑膜はさまざまな破壊物質の産生工場となって、しだいに自分の軟骨や骨を破壊してゆきます。
重症の場合には、関節は固まったり、逆にゆるんで大きく変形したりします。そして最終的に関節が破壊されつくすと、変形を残して炎症はおさまります。
診断
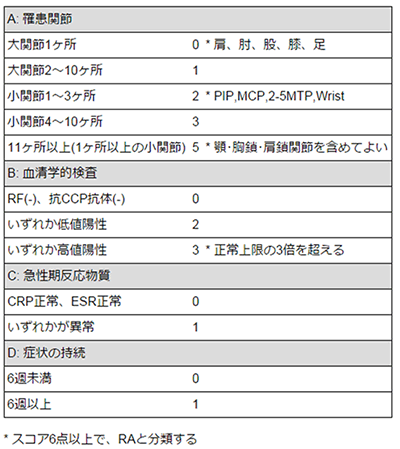
2010 ACR/EULAR 関節リウマチ分類基準で診断します。
予防と治療
予防
原因が不明なため有効な予防法はありませんが、症状を悪化させないためには適切な休養と栄養が重要であることは明らかになっています。
治療
関節リウマチでは早期の治療が大切です。
治療は薬物療法が基本であり、抗リウマチ剤と非ステロイド性消炎剤を基本として、症例によってはステロイド剤、免疫抑制剤、生物学的製剤が用いられます。補助療法として、ステロイド剤やヒアルロン酸製剤の関節内注射が行われることもあります。リハビリテーション・理学療法も有効です。
手や足の周囲だけで比較的軽く経過する場合が多いのですが、長い間に全身の関節に炎症が進み、最後には関節やときには背骨の手術が必要になる場合もあります。
また、指の仲筋腱が断裂して手術が必要になることもあります。
関連する症状・病気
痛風
変形性関節症
痛風
症状
暴飲暴食した翌朝、急に足の親ゆびのつけ根が赤く腫れて痛くなることがあります。風が吹いても痛いということで、「痛風」と呼ばれています。足の親ゆびのつけ根以外に、足関節、足の甲、アキレス腱のつけ根、膝関節、手関節にも激痛発作が起こることがあります。耳介に痛風結節や尿路結石が出来ることもあります。
生活習慣病(肥満や高血圧など)を合併することも少なくありません。痛風発作を何度か経験している人は、発作の前兆(違和感)を感じることがあります。
原因と病態
血液中の尿酸値が上昇(高尿酸血症)し飽和溶解度を超えると、関節内に尿酸塩結晶が生じます。この結晶を白血球が処理する際、痛風発作(急性関節炎)が発症します。高尿酸血症状態が続くと尿酸結石が腎臓に生じ、腎機能が悪化して腎不全となります。
高尿酸血症の原因は様々です。腎臓から尿酸を排出する機能が低下したり、暴飲・暴食、肥満、激しい運動などが原因になると考えられています。降圧利尿剤などの薬物も原因になることがあります。
診断
確実な痛風の診断は、発作中の関節の中に尿酸の結晶があることを証明することです。通常は、血中尿酸値が高く痛風特有の臨床症状があれば、診断は可能です。
予防と治療
尿酸は絶えず身体の中で作られています。菜食を主とした食生活に切り替え、尿酸が体内で出来ないようにするか、内服薬で血中尿酸値をコントロールしなければなりません。そのためには、定期的な血液検査(尿酸値と腎機能検査等)が必要です。
発作時の治療には、消炎鎮痛薬を用います。局所麻酔剤入ステロイド関節内注入も効果的です。前兆症状や発作の鎮静化にはコルヒチンも有効です。痛風発作が治まってから、尿酸値をコントロールする薬を長期間服用します。
痛風の発作が起こらないからといって、薬を勝手にやめてはいけません。そのために再発作を起こす方が非常に多い病気です。
関連する症状・病気
関節リウマチ
骨粗鬆症
症状
腰や背中に痛みやだるさを感じます。とくに起床時や寝返りをしたとき、同じ姿勢を続けたときに痛みやだるさに気がつきます。 程度が進むと骨折しやすくなります。 転倒時、手首の骨、腰の骨、足の付け根の骨が容易に折れます。
原因と病態
加齢:骨を壊す働きが骨を作る働きよりも強くなり、骨を形成するバランスが崩れ、骨がスカスカになります。
閉経:骨を守る女性ホルモンが減少します。
運動不足
食事のバランス:骨の材料となるタンパク質、カルシウム、マグネシウム、カルシウムを骨に吸収させるビタミンDなどの不足。
診断
診断はX線(レントゲン)検査でも可能です。
骨の量や成分(骨密度)を測定するためには、デキサ法(2重エネルギーX線吸収法)、超音波法、MD法、CT法といった詳しい検査があります。
予防と治療
骨粗鬆症は予防が大切な病気です。
予防
転ばないように注意する
カルシウムを十分にとる
ビタミンD、ビタミンK、リン、マグネシウムをとる
適量のタンパク質をとる
禁煙し、アルコールは控えめにする
運動、日光浴をする
治療
痛みに対しては消炎鎮痛薬やコルセットを使います。
食事で摂るカルシウムやマグネシウム、タンパク質、ビタミンDを増やすほか、カルシウム剤、ビタミンD剤、ホルモン剤、骨を壊す細胞の働きを弱める薬などを飲みます。
程度に応じて、適度な運動をします。転倒の危険がないように注意が必要です。
疼痛が全く改善しない場合は手術療法も選択枝の一つです。
関連する症状・病気
骨折
大腿骨頚部骨折
橈骨遠位端骨折
脊椎椎体骨折
ガングリオン
症状
関節の周辺や腱鞘のある場所に米粒大からピンポン玉大の腫瘤ができます。軟らかいものから硬いものまであります。通常は無症状なことが多いのですが、時々、神経のそばにできると神経を圧迫して、しびれや痛み、運動麻痺などを起こします。 手を使いすぎると腫瘤は大きくなることがあります。
原因と病態
原因
ガングリオンは関節包や腱鞘の部分から発生します。若い女性に多く見られますが、必ずしも手を良く使う人に見られるわけではありません。
病態
関節液や腱と腱鞘(腱の周りにある浮き上がり防止の鞘、ベルト通し様)の潤滑油である滑液がガングリオンの袋に送られ、濃縮してゼリー状になります。関節や腱鞘に生じるものは、関節や腱鞘に繋がっています。特に関節からできるものは、関節包に繋がる長い茎で繋がっていることがほとんどです。
そのほかにも、ガングリオンは身体中の至る所に生じます。骨や筋肉、神経に出来るガングリオンもあります。これらは粘液変性したものが融合して生じると考えられています。
診断
腫瘤があり、注射針を刺してゼリー状の内容物が吸引できればガングリオンと診断できます。
なかには外側から触れない小さなガングリオンもあります。そのような場合は診断がつきにくいので、MRIや超音波検査をして診断します。手関節の痛みがいつまでも続くオカルトガングリオン(不顕性のガングリオン)もその一つです。
治療
ガングリオンは腫瘤のみで無症状なら、放置しても心配はありません。ただし、診断をしてもらうためにも整形外科を受診しましょう。大きくなるもの、痛みが強いもの、神経が圧迫されて神経症状があるもの(痛みや運動障害など)は治療が必要になります。
保存的療法としては、ガングリオンに注射針を刺して注射器で吸引し内容物を排出します。何回か吸引排出する治療を行ううちに治ることもあります。ガングリオンに力を加えて押し潰す治療法もあります。
それでも繰り返し内容物が溜まるようなら、手術を行います。手術をしても再発する可能性もあります。再発を防止するためには、上記の茎を含めたガングリオンの摘出が必要であり、関節包の周囲に生じているガングリオン予備群の娘シスト(別の小さなシスト)の存在にも留意しなければなりません。
関連する症状・病気
ばね指
軟部腫瘍
変形性関節症
症状
関節周囲の疼痛、腫脹、引っ掛かり感、違和感などがあります。
肩、肘、指、股など全ての関節に起こります。
●65歳以上では女性の49%男性の37%が罹患するという調査結果があります。
●膝に関しては40歳以上の20%に
原因と病態
【一次的】
素因、肥満、性ホルモン、血流障害があるが確定されていません。
アライメント(筋肉のつき方や、姿勢)の変化によるもの。
【二次的】
先天奇形、感染、RA、偽痛風、外傷などによるもの。
【痛みの原因】
●関節骨内のうっ血
●変形した骨・軟骨が滑膜と摩擦
●関節周囲の靭帯・腱の異常緊張
●関節痛による周辺筋肉の緊張
上記の機序によって荷重や運動でおきます。特に運動開始時。
診断
通常上記の症状と年齢、病歴より、最も頻度が高い関節症を疑います。
X線(レントゲン)写真による骨棘形成、関節裂隙の狭小化、軟骨下骨の硬化、関節裂隙の消失などで診断します。特に多発性病変が存在する例では、血液検査で炎症反応やリウマチ性病変の存在を否定し、必要なら2型コラーゲン、MMP(マトリックスメタロプロテアーゼ), TIMP(メタロプロテアーゼ阻害物質), COMP(カーテリッジオリゴメトリックマトリックスプロテイン)などの関節症マーカーを補助診断として用います。
予防と治療
| 筋力訓練 | 膝関節の負荷軽減 |
| 投薬 | 局所の炎症を抑える |
| 関節内注射 | 定期的なヒアルロン酸補充 |
| 装具 | サポーターによる関節の安定 |
| 予防 | 適正体重の維持。 正座をさける。 洋式トイレを使用する。 膝をクーラーなどで冷やさず、温めて血行を良くする。 リハビリ温熱など。 |
| 手術 | 変形が末期であれば早期に判断。 |
関連する症状・病気
変形性肘関節症
変形性膝関節症
変形性股関節症
軟部腫瘍
頻度
よくみられる非腫瘍性の腫瘤としては、ガングリオン、類表皮嚢胞(粉瘤)や滑液包炎があり、また、腫瘍性の腫瘤としては脂肪腫や血管腫などがあります。いずれも良性の疾患です。
原因と病態
1) ガングリオン
ガングリオンは手関節の背側に発生する小指大の辺縁平滑な硬い腫瘤がほとんどです。
内部にゼリー様の液体が貯留しています。
2) 類表皮嚢胞
類表皮嚢胞は新陳代謝によって表皮から剥がれ落ちる垢などの老廃物が皮膚や皮下に溜まる嚢胞性病変です。感染すると傷はなかなか閉鎖しません。
3) 滑液包炎
滑液包炎は主に膝関節の内側、前方や肘関節の後方に発生する腫瘤で可動時に若干の疼痛があり、これらは超音波で液体が確認されます。原因は刺激が加わり滑液包に液体が貯留します。
4) 脂肪腫
脂肪腫は軟らかい皮下にみられる腫瘍が大部分ですが、中には比較的硬い筋肉内の脂肪腫もあります。大きなものは高分化脂肪肉腫(低悪性)のこともあり、区別が必要です。
5) 疼痛のある腫瘍
疼痛のある腫瘍は血管系・神経系の良性腫瘍です。
MRI: 筋間に発生した良性の神経系腫瘍で、針生検で強い痛みがみられた。
神経鞘腫は表面平滑な腫瘍で、被膜を切開して神経線維を残し、腫瘍部分のみを摘出(核出術)します。
6) 皮下にできる腫瘤
皮下にできる腫瘤で、可動性がみられても硬い腫瘤は注意が必要で、3cm以上のものは局所麻酔で針生検をする必要があります。ただし、針生検の後は20分間ほどの安静が必要です。
後に出血がみられることがあり、もし、悪性であれば広がってしまうことになります。
7) 軟部腫瘍
軟部腫瘍は悪性でも疼痛がありません。一般の方は痛みがないから、大きくなるまで放置していたという方がよくみられます。
これは大きな間違えで、軟部は悪性でも痛みがないのが普通です。
8) 高悪性軟部腫瘍
経過が比較的長い腫瘍の中にも高悪性軟部腫瘍があります。
疼痛のある腫瘍は血管系・神経系腫瘍の良性腫瘍で、感染症(潰瘍)に類似する隆起性皮膚線維肉腫、横紋筋肉腫、類上皮肉腫などの悪性腫瘍もあります。
診断
臨床所見、CT,MRIなどの画像所見、組織所見の3所見を合わせて診断します。
脂肪系腫瘍ではCTやMRI検査を行います。脂肪抑制の造影MRIで、染まれば高分化脂肪肉腫が考えられます。
MRIではガングリオン、粘液性腫瘍、類表皮嚢胞などは比較的容易に解ります。
定型的な画像でない腫瘍には粘液性悪性腫瘍(粘液性脂肪肉腫、粘液性線維肉腫など)が多くみられます。
定型的なもの以外は生検を行います。針生検は、局所麻酔で神経や血管を傷つけないよう注意して、14ゲージの穿刺針で組織を採取しますが、深い部分では超音波やCTガイド下で針と腫瘍の位置を確認しながら採取します。局所麻酔で激しい疼痛がみられれば中止し、神経の腫瘍が考えられます。
採取した部分が壊死のこともあり、診断がはっきりしなければ、手術で腫瘍を露出して1×1×1cmほどの組織を採取する切開生検を行います。
治療
良性の境界明瞭な皮下腫瘍であっても、手術室で止血帯を用いて、神経を損傷しないように行っています。切除に時間のかかる大きな腫瘍は、入院させて行います。
悪性の腫瘍は、全身麻酔や腰椎麻酔をかけ、腫瘍の辺縁より3cm以上離して筋肉や神経・血管を含めて、ときには腫瘍が接している骨や関節も切除しますので、そのままにしておくと術後筋力低下、神経障害、血管障害が出現します。
欠損部を補うために、骨移植、人工関節置換術、神経移植,血管移植、筋・皮弁移植などの組織移植が行われます。
悪性度の高い腫瘍は術前に抗腫瘍剤を投与し、腫瘍を小さくして手術を行います。
また、術前に抗腫瘍剤(抗がん剤)が有効であれば、術後も追加します。この抗がん剤治療を行うことで、成績は大きく変わってきています。
来院時にすでに肺転移がみられる場合には、腫瘍および肺転移がほとんど消失するまで化学療法を繰り返してから、広範切除を行います。
うっかり切除
患者さんの希望で可動性のある腫瘍や隆起性の腫瘍はうっかり切除され、後で問題になることがあります。病理診断で、紡錘形腫瘍などの結果がでた場合はすぐに専門家に紹介してもらわなければなりません。
切除後に悪性が疑われた場合、再発するまで待ってはいけません。初回の手術創の周りを大きく切除する追加切除が必要になります。
症例によっては追加切除の前に化学療法や放射線療法も必要になります。
再発を待たずに治療すれば術後成績に大きな差はないとされています。
関連する症状・病気
ガングリオン
良性骨腫瘍
悪性骨腫瘍
良性骨腫瘍
症状
良性骨腫瘍とは、骨に発生した腫瘍のうち、転移などを生じて生命に悪影響を及ぼすことがないものの総称です。骨軟骨腫、内軟骨腫などその種類は20種類以上あります。
膝や股関節周囲、手の骨に発生することが多く、運動や歩行時の痛みで気づいたり、骨の隆起や、骨折を生じて発見されることもあります。痛みはほとんどが軽度で非進行性ですが、夜間痛など強い痛みを伴うものもあります。
原因と病態
良性骨腫瘍の一部には遺伝するものがあることが知られており、特徴的な遺伝子の異常もみつかっていますが、多くの良性骨腫瘍の原因は未だわかっていません。
隆起した骨が運動の妨げになったり、腫瘍によって弱くなった骨に負担がかかることによって痛みを生じたりします。
診断
問診や診療に加えて、X線(レントゲン)写真で骨が隆起していたり、ぬけて見えたりするときに疑います。
必要に応じてCTやMRI、骨シンチグラフィーなどの検査を行います。診断をはっきりさせるために病変の一部を取り出して顕微鏡で調べることもあります。
予防と治療
良性骨腫瘍には多くの種類があり、特に治療を必要としないものから早期に専門的な治療が必要なものまでさまざまです。
手術は診断を確実にしたり、痛みや変形などの症状をとるために行います。隆起している腫瘍を切除したり、骨内の腫瘍を掻爬(掻き出すこと)して他の場所から骨(人工骨を含む)を移植したりします。
悪性骨腫瘍
症状
悪性骨腫瘍には、10歳代に発症しやすい骨肉腫に代表される原発性骨腫瘍と、肺癌や乳癌の骨への転移に代表される転移性骨腫瘍があります。
悪性骨腫瘍全体では転移性骨腫瘍が大半を占めます。
各腫瘍に特有な症状はありませんが、けがをしないのに痛みや腫れが出現し、長く続いたりすることが多いようです。骨がもろくなり、骨折して発見されることもあります。
原発性骨腫瘍は膝や股関節、肩などの近くに生じることが多いのですが、転移性骨腫瘍は脊椎にも高い頻度でみられます。
原因と病態
原発性悪性骨腫瘍の多くは、原因がはっきりとわかっていません。
一部の腫瘍では、その腫瘍に特異的な遺伝子の異常がわかっていて、研究が進められています。
遺伝子の異常といっても、ほとんどの場合、遺伝したりすることはありません。
転移性骨腫瘍は、原発性の悪性細胞が主として血液やリンパの流れを介して骨(骨髄)に運ばれること(転移)によって起こります。
診断
骨のX線(レントゲン)写真を撮り、骨の内部に異常が認められるときに疑います。MRIや骨シンチグラフィーなどの画像検査を行えば、たいがいは腫瘍であることがわかりますが、診断をはっきりさせるためには病変部の細胞を取り出して顕微鏡で検査を行う必要があります。
転移性骨腫瘍の場合は、癌にかかったことのある患者さんで、X線写真や骨シンチグラフィーで異常所見があるときに疑います。血液中の腫瘍マーカーの測定が有用なこともあります。
予防と治療
原発性骨腫瘍
悪性骨腫瘍と診断された場合には、専門の施設で治療を行う必要があります。
悪性度の高い腫瘍では、まず化学療法(抗癌剤による治療)を行います。次に、手術が可能であれば腫瘍を切除します。手術で切除したところを元に戻すためには、人工関節を入れたり、他の場所から骨(人工骨を含む)を移植する方法などがとられます。場合によっては、四肢を切断することもあります。手術のあとは、化学療法を再び行います。
化学療法を行わず、手術のみを行うこともあります。
予定した治療が終わったあとも、再発や転移の有無を確認するために5年程度は定期的に外来で経過をみる必要があります。
転移性骨腫瘍
もともとの癌、たとえば肺癌や乳癌を担当した医師と共同で、抗癌剤、放射線治療、ホルモン治療、骨吸収抑制剤などを用いた治療を行います。
骨折したり、骨折の危険性がある場合には手術を行うこともあります。
関連する症状・病気
良性骨腫瘍
転移性脊椎腫瘍
骨折
症状
骨とその周囲は神経と血管が豊富ですので、骨折するとその部位に痛みと腫脹が出現します。骨折がひどい場合は、動かせなくなったり、外見が変形したりします。しかし、単なる打撲や関節脱臼でも似た症状が出るので、診断をはっきりさせるにはX線(レントゲン)写真を撮ります。
原因
骨が壊れることを骨折と言います。したがって、ヒビも骨折ですし、骨の一部分が欠けたり、凹んだ場合も骨折です。
骨折は骨に力がかかって発生します。健康な骨では、かなり大きな力がかからないと骨折しません。しかし、骨全体が弱っていたり、骨の一部が溶けていたりすると、弱い力でも骨折します(病的骨折)。
また、健康な骨に弱い力がかかる場合でも、同じ場所に繰り返し長期間かかり続けると骨折することがあります(疲労骨折)。
呼び名
骨折と同時に皮膚が破れて骨折部が露出したものを開放性骨折と呼び、治療を急ぐ必要があります。
骨折部が複雑に粉砕したものは粉砕骨折と呼び、今は複雑骨折という名称は使いません。また、転位(ずれ)の無いヒビだけの骨折を不全骨折と呼ぶ事があります。
診断
症状を確認し、X線写真を撮ります。大概はこれで診断がつきますが、骨折の転位(ずれ)が無かったり、X線写真に写りにくい骨折の場合は、普通のX線写真だけではなかなか診断できないことがあります。そのような場合にはCT検査が役に立ちます。
また、小児の骨にはX線写真に写らない部分があり個人差が大きいので、その部の骨折が疑われる場合は怪我をしていない方のX線写真も撮って比較することがあります。
治療
骨の中には生きた細胞があり、骨折しても治る能力を備えています。しかし、条件を整えないと、骨はつきません。また、折れた部位や折れ方によって骨のつきやすさに差があります。一般に、骨折部のズレが小さく、骨折部の動きが少なく、骨折部に元気な細胞が多ければ、骨折はつきやすいです。
この原則は手術する場合もしない場合も当てはまります。たとえばギプスで治す場合は、骨折部がグラグラしないようにギプスを作ります。手術する場合は皮膚を切開し、金属製の板や棒を用いて骨をとめてズレと動きを防ぎますが、骨折部の生きた細胞にも配慮して手術します。
治療方法や骨癒合までの期間は、折れ方によって千差万別ですので、ここには書ききれません。
ところで、骨折だけが治っても、その周囲が不健康になってはいけません。骨折部がグラグラしない限りは、その周囲の関節や筋肉は動かした方が良い場合が多く、必要以上の安静はかえってよくありません。
予防
骨折の予防は日常生活での安全を追求する事です。車ではシートベルトと安全運転、スポーツでは十分な準備体操、飲酒では泥酔を避けることが骨折予防につながります。
高齢者の場合は家の中にも危険があります。手すり、滑りにくい靴下、ポータブルトイレなどが有用です。骨が折れやすくなる骨粗しょう症への対策も、年を取る前から始めることが重要です。
相談するには
骨折を担当する医師は整形外科です。骨折の治療や相談には、病院や医院(クリニック)の整形外科を受診してください。
整骨院や柔道整復には医師はおりませんし、X線写真も撮れません。
小児の骨折
症状
子どもから痛みの訴えがあったとき、親は「歩けるから大丈夫」、「関節が動くから骨折していない」などと自己判断しないで、「触ると泣く」、「手を使わない」、「足に体重をかけられない」などの症状があれば、骨折を疑って整形外科を受診しましょう。特に乳幼児では、腫れが少なかったり、骨折していない部位の痛みを訴えたりすることもあり注意が必要です。
原因と病態
転倒や転落によるものがほとんどです。肘関節の周囲や前腕など上肢の骨折が約半数を占め、次いで多いのが鎖骨や下腿の骨折です。成長過程の骨には弾力があり、骨幹部では隆起骨折や若木骨折、力学的に脆弱な成長軟骨が存在する関節周囲では骨端骨折(骨端軟骨の離開)など小児特有の骨折があります。
診断
十分な視診、観察で疼痛部位を予測し、最小限の触診をして、骨折の部位を確認したのち、X線(レントゲン)撮影を行います。
受傷直後にはX線で骨折を確認できないことや、骨折線が現れず弯曲する急性塑性変形もあり、また骨折に関節脱臼を伴うこともあります。
骨端軟骨や関節内の骨折では診断が難しいため、骨折が疑われる側だけでなく健側も撮影をしたり、ギプスなどで固定して定期的なX線観察を行い、診断を付けます。
治療
治療には保存療法と手術療法があり、X線所見を参考にして治療法が選択されます。
関節周囲の骨折以外は自家矯正が期待できるので、通常は徒手整復による保存療法が行われます。血管損傷や神経損傷がないことを確認して、ギプスなどで固定します。成長期は骨が癒合しやすいので、1~2カ月たてば安定します。
整復後に変形が残ったり骨折部が離れたりしていても、軽度なら心配することはありません。自家矯正力が高いのが小児の骨折の特徴です。
不安定な関節周囲の骨折や大きく転位した骨折では、入院して持続牽引を行ったり、経皮ピンニング手術を行ったりします。
関連する症状・病気
骨折
捻挫
症状
関節に力が加わっておこるケガのうち、骨折や脱臼を除いたもの、つまりX線(レントゲン)で異常がない関節のケガは捻挫という診断になります。
したがって捻挫とはX線でうつらない部分のケガ、ということになります。
具体的には靭帯や腱というような軟部組織といわれるものや、軟骨(骨の表面を覆う関節軟骨、間隙にはさまっているクッションである半月板や関節唇といわれる部分)のケガです。
原因と病態
ケガをした関節の腫れ、痛みが見られます。
これら症状は一般には損傷の程度と一致しますが、痛みを感じにくい靭帯もあるため、余り痛くないから大丈夫と考えてはいけません。
また多くの捻挫(靭帯や軟骨のケガ)ではケガの後1~2ヵ月くらいもすると強い痛みは取れ、日常生活に支障はなくなります。その後はスポーツ活動などで負担が加わったときの痛みや腫れ、ぐらつき感などが主な症状です。
したがって重症のケガという感がなく、ついつい無理をしてしまい、その結果関節内に二次的な傷が進行することがあります。
このような関節内の傷は積み重なると、変形性関節症というような(老化現象で関節の軟骨がすり減って関節が変形してくる)状態に至ることがあり、注意を要します。
捻挫をした最初の時点できっちりとした診断が下されている必要があります。
診断
診断はまず、受傷時の状態(関節がどのようになってケガをしたか)を詳細に知ることから始まります。
関節に直接力が加わったものか、ジャンプの着地で捻じったなど間接的な外力によるもの(非接触性のケガ、と呼ばれます)か、ケガのとき関節がどのような角度で、どちらの方向に動いたのかなど、受傷時の状態を教えてもらえれば、診断にとても役にたちます。
その後の診察では、押さえたり関節に力を加えたときの痛みの場所や、(靭帯のケガにより)関節がゆるくなっていないかどうかの評価を行います。またMRIは診断上に有用な情報が得られる検査です。これらの情報を総合して判断し、診断がくだされます。
予防と治療
上に述べたもののうち、直達外力によるケガは防ぎようがない部分があります。ケガを予防のためのサポーターの効果にも限界があります。一方、非接触性のケガについては、ケガをしないような体の使い方や基本的な切り返し・着地動作をトレーニングで身につけることにより、ある程度防止できるのではないか、と考えられています。
捻挫の治療には、手術による治療と、手術以外のいわゆる保存的治療のいずれかを選択します。手術は近年、関節鏡(内視鏡)を用いるなど、小切開で行うものが多く、回復が早くなっています。手術をしない場合もギプスによる長期の固定は現在はほとんど行われないようになってきています。すなわちどのような治療の場合も早くから運動を開始する方法が主体となっています。
捻挫の後にスポーツに復帰していく場合、日常生活に支障がない程度に回復したといっても、いきなり元のレベルのスポーツに戻ろうとするとその過程で、またケガをする危険があります。
その場合のケガはもともと捻挫をしたところ以外で生じる場合もあります。
このようなスポーツ復帰過程での問題を予防するためには、基本的な身のこなしや敏捷性などブランクの間に低下した運動機能を再び獲得していくためのリハビリテーションが必要で、これをアスレティックリハビリテーションと呼びます。
関連する症状・病気
膝関節捻挫
足関節捻挫
変形性関節症
しびれ
症状
手指・足指のしびれを生じる病気は数多くあります。
原因がはっきりわかるしびれもありますし、寒い風に当たっただけで「しびれた感じ」を感じるようなはっきりしないしびれもあります。
原因と病態
【内科的原因のしびれ】
内科的な原因としては糖尿病やアルコール性のしびれがあります。これは末梢神経が病気によって障害されて生じています。ビタミンBの欠乏などでも生じますし(現代では非常に少ない)、お薬の副作用でしびれが出る場合もあります。
【脊椎に関連するしびれ】
脊髄の圧迫によるしびれもありますし(脊髄症)、馬尾神経や神経根の圧迫によるしびれもあります。
病名では、頚椎症性脊髄症、頚椎症性神経根症、腰部脊柱管狭窄症、腰椎変性すべり症、腰椎分離すべり症、頚椎・腰椎椎間板ヘルニアなど多くの脊椎疾患で「しびれ」が生じます。
【末梢神経に関連するしびれ】
脊椎から神経が出てからの部分で末梢神経に圧迫が加わって生じます。
病名では、手根管症候群、肘部管症候群、ギヨン管症候群、大腿外側皮神経麻痺、腓骨神経麻痺、足根管症候群、などがあります。
予防と治療
症状の原因となっている病態が一時的なものであれば、自然治癒するものも少なくありません。
神経への圧迫が強く、日常生活に支障があるようなら、原因を治すための手術療法が検討されます。
関連する症状・病気
しびれ(上肢のしびれ)
しびれ(脊椎手術後のしびれ)
自己血輸血
輸血の必要性
手術によっては輸血が必要になる手術があります。下肢の人工関節置換術、脊椎の広範囲の手術・固定術などでは、輸血の可能性が高いと考えられます。小さな手術で輸血が不要と思われていても、胃や十二指腸潰瘍からの出血で輸血する場合も稀にあります。
輸血の副作用
他人の血液を輸血する「同種血輸血」には、ウイルスの伝播による病気の感染、輸血後移植片対宿主病(血のつながりのある人の血液を輸血した場合に起こりやすい副作用)、免疫能力の低下、など多くの副作用が知られています。現在では輸血血液のウイルス検査が進歩しましたのでウイルス感染の可能性は非常に少なくなっていますが、完全に感染血液を排除できるわけではありません。このため可能な場合は自分の血液の利用(自己血輸血)が奨められています。
自己血輸血の方法
貯血式自己血輸血
手術までの待機期間中に献血するように自分の血液を採血して、手術の時に輸血する方法です。
術前血液希釈式自己血輸血
手術直前に大量の血液を採血し、点滴で血液を薄めて手術を行い、術後に輸血する方法です。
術中回収式自己血輸血
手術中に出血した血液を吸引して集め、生理食塩水で洗浄して赤血球だけを輸血する方法です。
術後回収式自己血輸血
手術後出血した血液をチューブで集めて、フィルターを通して輸血する方法で、洗浄する場合としない場合があります。
術後感染症
症状
手術した部位に膿がたまり、発熱や痛みが生じます。時間がたつと手術創は赤くなり、進行すれば傷が開いて膿が排出されます。
原因と病態
手術を行った部分に細菌が入って増殖することで起こります。創の中に異物(金属インプラントなど)がある場合は、感染が生じやすく治りにくいことが分かっています。
細菌は、皮膚の組織内の皮脂腺・汗腺などに存在していますし、空気中に浮かんでいる粒子にも存在します。従って、手術を行った部位には必ず細菌が存在していると考えてもよいでしょう。
診断
手術後に熱がなかなか下がらない場合に、血液検査(白血球数やCRP)と手術を行った局所の所見(発赤・熱感)で診断します。
予防と治療
手術室の空調は浮遊している粒子が少なくなるような予防が行われており、手術を行う部位の消毒は十分に行われます。手術器械や体内に入るインプラントは、熱・ガス・放射線などで完全に無菌状態で提供されます。
しかし前述のように皮膚や空気中の細菌をなくすことは不可能ですので手術前後に抗生物質(細菌を殺す点滴や薬)の投与が行われます。このような予防を行っても手術後の感染は一定の確率で生じる合併症です。
感染が起こった場合は、創を開いて膿を排出したり、インプラントを抜去したりという処置が必要になります。糖尿病や透析患者さんでは感染の確率は高くなります。
術後肺血栓塞栓症・深部静脈血栓症
症状
肺血栓塞栓症は、手術や入院安静などの後に呼吸困難や胸部痛ではじまり、重篤な場合は死にいたる合併症です。
長時間の航空機搭乗や災害時に自家用車に避難していて生じたという報告もあります。いわゆる「エコノミークラス症候群」です。
原因と病態
下肢にも動脈と静脈があり、安静にしていると静脈の流れが遅くなり、血管の中で血液が固まることがあります。これを「深部静脈血栓症」といい、血液の塊(血栓)が流れて肺動脈に詰まったものが「肺血栓塞栓症」です。大きな血栓が詰まると救命できません。
診断
肺血栓塞栓症の診断には造影CT、肺動脈造影、シンチグラムなどが用いられます。深部静脈血栓症の診断には、超音波検査、造影CT、静脈造影、などが用いられます。手術後に毎日これらの検査を行うことは不可能ですので、一般的には予防を行うことが重要です。
予防と治療
早期の歩行が最大の予防です。ベッド上の安静期間には足首をしっかり自分で動かすことが必要です。弾性ストッキングや空気圧迫装置も一定の予防効果があります。
血栓症を起こしやすいと考えられている膝や股関節の人工関節では、血液を固まりにくくする「抗凝固薬」を術後に使用する場合があります。抗凝固薬で出血の合併症が生じる可能性はありますが、血栓症を減らすことが知られているからです(血栓症を完全に予防する方法は現在のところありません)。
スポーツ外傷の応急処置
スポーツ外傷とスポーツ障害
スポーツ活動中、身体に急激な大きな力が加わっておこる不慮のケガを「スポーツ外傷」と言います。
一方、スポーツ動作の繰り返しによって身体の特定部位(骨、筋肉、靱帯)が酷使されることによっておこるものを「スポーツ障害」と言います。
「スポーツ障害」は別名、「使い過ぎ症候群」とも呼ばれます。
応急処置(RICE 処置)
スポーツの現場で「ケガ」人が出たとき、病院や診療所にかかるまでの間、損傷部位の障害を最小限にとどめるためにおこなう方法を「応急処置(RICE 処置)」といいます。この応急処置は、早期スポーツ復帰に欠かせないものです。
しかし応急処置をしなかったり、不適切な処置をおこなうと復帰までに時間がかかります。
しかし、意識消失、ショック、頭・頚・背部の外傷や大量出血、脱臼・骨折が疑われる著明な変形など、重症なときは、すぐに救急車やドクターを呼び、むやみに動かさないようにしましょう。
RICE処置
外傷を受けたときなどの緊急処置は、患部の出血や腫脹、疼痛を防ぐことを目的に患肢や患部を安静(Rest)にし、氷で冷却(Icing)し、弾性包帯やテーピングで圧迫(Compression)し、患肢を挙上すること(Elevation)が基本です。
RICEはこれらの頭文字をとったものであり、スポーツを始め、外傷の緊急処置の基本です。RICE処置は、捻挫や肉離れなどの四肢の「ケガ」に行います。
RICE処置に必要な機材
1.Rest(安静)
損傷部位の腫脹(はれ)や血管・神経の損傷を防ぐことが目的です。
副子やテーピングにて、損傷部位を固定します。
2.Ice(冷却)
二次性の低酸素障害による細胞壊死と腫脹を抑えることが目的です。
ビニール袋やアイスバッグに氷を入れて、患部を冷却します。
15~20分冷却したら(患部の感覚が無くなったら)はずし、また痛みが出てきたら冷やします。
これを繰り返します(1~3日)。
3.Compression(圧迫)
患部の内出血や腫脹を防ぐことが目的です。スポンジやテーピングパッドを腫脹が予想される部位にあて、テーピングや弾性包帯で軽く圧迫気味に固定します。
4.Elevation(挙上)
腫脹を防ぐことと腫脹の軽減を図ることが目的です。
損傷部位を心臓より高く挙げるようにします。
関連する症状・病気
スポーツによる膝の慢性障害
捻挫
肉離れ
疲労骨折
症状
好発するのは、第2中足骨で運動時に足の痛みを訴えます。
両下腿骨(脛骨や腓骨)、肋骨、足関節内果、尺骨などにもおこりその部位に疼痛を訴えることがあります。
原因と病態
疲労骨折とは、1回の大きな外傷でおこる通常の骨折とは異なり、骨の同じ部位に繰り返し加わる小さな力によって、骨にひびがはいったり、ひびが進んで完全な骨折に至った状態をいいます。
丈夫な針金でも繰り返し折り曲げ続けると折損してしまうのと似ています。
スポーツ選手では短期的に集中的なトレーニングを行ったときに生じることが多いのも特徴です。
選手側の要因としては、筋力不足、アンバランスな筋力、未熟な技術、体の柔軟性不足などが考えられ、環境側の要因としては、オーバートレーニング、選手の体力や技術に合わない練習、不適切なシューズ、練習場が固すぎたり、柔らかすぎるなどが考えられます。
診断
明らかな外傷が無く、慢性的な痛みがあるときは疲労骨折を疑います。
X線(レントゲン)検査を行うことで確定します。骨折の有無を確認しますが、わからない場合も少なくありません。
そのような場合は3~4週間後に再度X線写真をとるか、MRI検査や骨シンチグラフィーなどの検査をすることもあります。
予防と治療
局所を安静にすることで、ほとんどが治りますが、時に難治性の時は手術が必要な場合もあります。
第5中足骨疲労骨折(Jones骨折)の手術
再発予防
疲労骨折が発生した要因を検討し、通常のトレーニングが過度にならないようにしたり、単調なものを避けたりして、普段からコンディションの調整をすることも大切です。
関連する症状・病気
骨折
スポーツによる膝の慢性障害













